تدقيق لغوي: أ. موانا دبس
قائمة المحتويات
يعتبر داء الأغشية الهيالينية عند الوليد (Hyaline membrane disease (HMD))، أو تسمّى متلازمة العسرة التنفسية (Respiratory distress syndrome (RDS)) سبباً شائعاً لضيق التنفس عند الأطفال حديثي الولادة، وتظهر خلال ساعات بعد الولادة، وفي أغلب الأحيان بعد الولادة مباشرة، وتؤثر المتلازمة في الدرجة الأولى على الولدان الخدج، وفي حالاتٍ نادرة، على الرضع الناضجين.
وفي إحدى الدراسات التي أجريت على الأطفال المولودين بين عامي 2003 و2007 في مراكز شبكة أبحاث حديثي الولادة التابعة للمعهد الوطني لصحة الطفل والتنمية البشرية (NICHD)، كان 98 بالمئة من الأطفال المولودين عند الأسبوع 24 مصابين بمتلازمة الضائقة التنفسية، بينما في الأسبوع 34 كان معدل الإصابة 5 بالمئة، وفي الأسبوع 37 كان أقل من 1 بالمئة.
وفي حين أن طرق العلاج، بما في ذلك السيتروئيدات القشرية (Corticosteroids) السابقة للولادة، والمواد الخافضة للتوتر السطحي، والرعاية التنفسية المتقدمة لحديثي الولادة، قد حسنت النتائج بالنسبة للمرضى المصابين بداء الأغشية الهيالينية، إلا أنها لا تزال سبباً رئيسياً للمرض والوفيات عند الخدج. [1]
ما هو داء الأغشية الهيالينية عند الوليد؟
مرضٌ تنفسيّ يصيب الأطفال حديثي الولادة، وخاصةً الأطفال الخدج، حيث يبطّن غشاء يشبه الزجاج مكون من البروتينات والخلايا الميتة الحويصلات الهوائية (الأكياس الهوائية الصغيرة في الرئة) أو تسمّى الأسناخ الرئوية (Alveoli)، مما يجعل تبادل الغازات صعباً أو مستحيلاً، وتأتي كلمة هياليني (Hyaline) من الكلمة اليونانية (Hyalos)، والتي تعني زجاجاً أو حجراً شفافاً، مثل: البلورة.
وهو ناتج عن نقص جزيءٍ يسمّى السورفكتانت (Surfactant)، أو المادة الخافضة للتوتر السطحي، مما يسبّب انخماص الأسناخ الرئوية، ويؤدي إلى صعوبةٍ في التنفس، وقد يحتاج الأطفال المصابون بهذه الحالة إلى رعايةٍ مكثفة، ويمكن أن تكون متلازمة الضائقة التنفسية خفيفةً أو شديدة، وتعتمد شدتها وتطورها بشكلٍ أساسي على نضج الرئة، وتتظاهر بتسرع أو توقف التنفس، وزيادة معدل ضربات القلب، والزرقة، والتعب، والأنين، والسحب الوربي وتحت الأضلاع، وغيرها من علامات الشدة التنفسية.
ويُعدُّ داء الأغشية الهيالينية أكثر شيوعاً بين الأطفال الخدج الذين يبلغ عمرهم الحملي 30 أسبوعاً أو أقل، ولأن رئتي الطفل لا تقومان بعملية التنفس إلا بعد الولادة، فإنهما من آخر الأعضاء التي تتطور بشكلٍ كامل، وكلما كانت الولادة مبكرة، فإن رئتي الطفل أقل قدرةً على العمل بشكلٍ جيد. [2] [3]
من هم الأطفال المعرضون لخطر الإصابة بداء الأغشية الهيالينية؟
يحدث في حوالي 60 إلى 80 بالمئة من الأطفال الذين يولدون قبل 28 أسبوعاً من الحمل، ولكن ما يصل إلى 30 بالمئة من أولئك الذين يولدون بين 32 و36 أسبوعاً قد يصابون أيضاً، ومعظم الأطفال المصابين بمتلازمة الضائقة التنفسية يولدون قبل أوانهم، ولكن هناك أشياء أخرى يمكن أن تزيد من خطر الإصابة بالمرض، وتشمل: [4] [5]
1- يرتفع معدل الإصابة عند الأطفال الذكور، أو ذوي البشرة البيضاء.
2- وجود شقيقٍ للطفل مصاب بمتلازمة الضائقة التنفسية الحادة.
3- الولادة القيصرية، وخاصةً في حال لم تُسبق بمخاض، حيث يساعد المخاض رئتي الطفل على الاستعداد لاستنشاق الهواء.
4- الإنتان، أو نقص الأكسجة حول الولادة.
5- في حال كان الطفل يعاني من صعوبةٍ في الحفاظ على درجة حرارة الجسم (الإجهاد البارد).
6- في حال وجود قناةٍ شريانية سالكة (PDA) عند الطفل.
7- الولادات المتعددة (الأطفال التوائم غالباً ما يكونون سابقين لأوانهم).
8- إصابة الأم الحامل بالداء السكري، حيث إن فرط سكر الدم عند الأم يؤدي إلى فرط الأنسولين عند الطفل، ويعمل الأنسولين (Insulin) على مقاومة عمل الكورتيزول (Cortisol)، مما يؤخر إنتاج السورفكتانت في الرئة.
ما هي أسباب داء الأغشية الهيالينية عند الوليد؟
يحدث داء الأغشية الهيالينية عندما لا يكون هناك ما يكفي من المادة الكيميائية المسماة بالسورفكتانت أو العامل الخافض للتوتر السطحي في الرئتين، والتي تغطي البطانة الداخلية للحويصلات الهوائية الطبيعية، ويتمُّ تصنيع السورفكتانت بواسطة خلايا الحويصلات الهوائية من النوع الثاني، ويبدأ إنتاجه عند الجنين في حوالي الأسبوع 24 إلى 28 من الحمل، ويوجد في السائل الأمنيوسي بين الأسبوع 28 والأسبوع 32، ومنذ حوالي الأسبوع 35 من الحمل، يطور معظم الأطفال كمياتٍ كافية من العامل الخافض للتوتر السطحي.
والسورفكتانت عبارة عن مادةٍ كثيفة الدهون في الغالب، وتتكون من حوالي 70 إلى 80 بالمئة من الفسفوليبيدات (Phospholipids)، و10 بالمئة من البروتين (Protein)، و10 بالمئة من الدهون المحايدة (Neutral lipids). وفي الرئة السليمة يتمُّ إطلاق السورفكتانت في أنسجة الرئة، حيث يعمل على خفض التوتر السطحي في مجاري الهواء، مما يساعد على إبقاء الحويصلات الهوائية في الرئة مفتوحة، وبالتالي يساهم في التبادل الغازي السليم للأوكسجين وثاني أكسيد الكربون.
وفي الحالات التي يولد فيها الطفل قبل الأوان، لا يوجد الكثير من السورفكتانت للمساعدة في عملية التنفس، وبالتالي يؤدي ذلك إلى زيادة التوتر السطحي داخل مجاري الهواء الصغيرة والحويصلات الهوائية، مما يقلل من مرونة الرئة غير الناضجة. ويعدُّ التوازن الدقيق للضغوط عند سطح التبادل الغازي في الرئتين أمراً ضرورياً لمنع انخماص الحويصلات الهوائية أو ملئها بالسوائل، ويمكن وصف الفسيولوجيا المرضية لمتلازمة الضائقة التنفسية عند حديثي الولادة باستخدام قانون لابلاس (LaPlace law)، والذي يشار إليه على النحو التالي: P=2T/R، حيث P هو الضغط (Pressure)، وT هو التوتر السطحي (Tension)، وR هو نصف القطر (Radius).
ويصف قانون لابلاس العلاقة بين فرق الضغط عبر السطح الفاصل بين سائلين ساكنين وشكل السطح، ومع زيادة التوتر السطحي على مستوى الحويصلات الهوائية، تزداد كمية الضغط المطلوبة للحفاظ على شكل الحويصلات الهوائية، ومع انخفاض إنتاج المواد الخافضة للتوتر السطحي، يحدث انخماصٌ للحويصلات في جميع أنحاء الرئة، مما يسبّب انخفاض تبادل الغازات، ويؤدي الانخماص الرئوي المنتشر والمتكرر في النهاية إلى إتلاف الظهارة التنفسية.
مما يتسبّب في استجابةٍ التهابية بوساطة السيتوكينات، ومع تطور الوذمة الرئوية نتيجةً للاستجابة الالتهابية، تتسرب كميات متزايدة من السوائل الغنية بالبروتين من الحيز الوعائي إلى الحويصلات الهوائية، مما يؤدي إلى تعطيل المادة الخافضة للتوتر السطحي (السورفكتانت) بشكلٍ أكبر، بالإضافة إلى ذلك يحتاج العديد من الأطفال المصابين بداء الأغشية الهيالينية إلى التهوية الميكانيكية، والتي قد يكون لها آثار ضارة على الرئة.
ويؤدي فرط تمدد الحويصلات الهوائية أثناء التهوية بالضغط الإيجابي إلى المزيد من الضرر والالتهاب، بالإضافة إلى ذلك، فإن الإجهاد التأكسدي الناتج عن ارتفاع مستويات الأكسجين من التهوية الميكانيكية والعمليات الالتهابية داخل الرئة يعزز أيضاً تحويل المادة الخافضة للتوتر السطحي إلى شكلٍ غير نشطٍ من خلال أكسدة البروتين وأكسدة الدهون.
بالتالي يمكن أن يتسبّب داء الأغشية الهيالينية في نقص الأكسجين في الدم من خلال فرط التهوية السنخية، أو خلل الانتشار، أو عدم تطابق التهوية والتروية، أو التحويلة داخل الرئة، أو مزيج من هذه الآليات، ويؤدي نقص الأكسجين ونقص تروية الأنسجة في النهاية إلى زيادة الاستقلاب الغذائي اللاهوائي على المستوى الخلوي، وتراكم حمض اللاكتيك الناتج عن ذلك.
وإذا تُرك المرض دون علاج، فقد يؤدي إلى مضاعفاتٍ خطيرة، وقد تكون مميتة، ويعتمد مسار المرض على وزن الطفل، والعمر الحملي عند الولادة، وشدة المرض، ووجود عدوى، وما إذا كان الطفل يعاني من قناة شريانية سالكة، أو احتاج إلى مساعدة ميكانيكية للتنفس أم لا. [1] [5]
ما هي أعراض داء الأغشية الهيالينية عند الوليد؟
تبدأ متلازمة الضائقة التنفسية الحادة عادةً بعد الولادة بفترةٍ قصيرة، وقد يعاني كل طفل من أعراض مختلفة، وفيما يلي الأعراض الأكثر شيوعاً: [4] [5] [6]
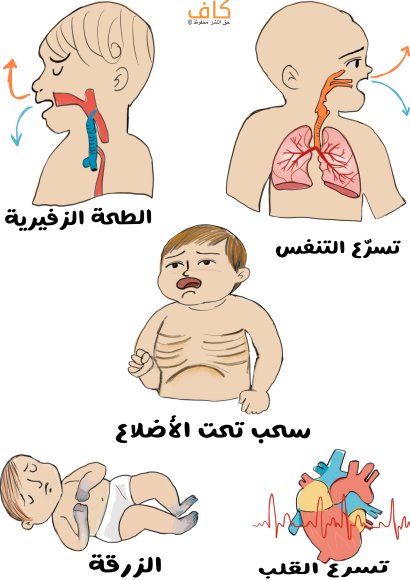
1- بكاء ضعيف الطبقة
يعتبر علامةً على التعب والإعياء، وذلك لأن الطفل يعطي الأولوية لصرف الطاقة من أجل عملية التنفس.
2- تسرع التنفس (Tachypnea)
تحدث زيادة في عدد مرات التنفس لأكثر من 60 حركة في الدقيقة، وذلك لأن الرضيع لا يستطيع زيادة حجم الهواء الداخل أو الخارج من الرئة خلال النفس الطبيعي الواحد، أو ما يعرف بالحجم المدي (Tidal volume)، مما يؤدي إلى زيادة معدل التنفس.
3- الطحة الزفيرية (Grunting)
تحدث نتيجة زيادةٍ في الضغط الإيجابي والزفيري (PEEP) عن طريق إغلاق الحنجرة، وبالتالي زيادة السعة الوظيفية المتبقية (FRC).
4- شد القصبة الهوائية (Tracheal tug)
عندما يتقلص الحجاب الحاجز بقوة أكبر لسحب الهواء، فإنه يمارس شداً للأسفل على القصبة الهوائية، والذي يظهر على شكل سحبٍ مرئي عيانياً.
5- انحسار أو انسحاب القص (Sternal recession)
يحدث عندما تتحرك المساحة بين الأضلاع والقص إلى الداخل أكثر من المعتاد أثناء التنفس، وتحدث هذه الحركة عندما يبذل الجسم جهداً إضافياً لسحب الهواء إلى الرئتين، وهي استجابة للضغوط السلبية العالية أثناء الشهيق.
6- سحب تحت الأضلاع (Sub costal recession)، وسحب وربي (Intercostal recession)
هي عبارة عن علامات يمكن ملاحظتها لضيق التنفس، حيث تظهر الأنسجة الرخوة في المناطق الموجودة أسفل الأضلاع وبينها حركة إلى الداخل أثناء عملية التنفس، وذلك عندما يتعين على عضلات الجهاز التنفسي أن تعمل بجهدٍ أكبر من المعتاد لسحب الهواء، وهذا الجهد المتزايد هو استجابة للضغوط السلبية العالية التي يتمُّ الشعور بها أثناء الشهيق.
7- تسرع القلب (Tachycardia)
هو عبارة عن معدل ضربات قلبٍ سريعٍ بشكلٍ غير طبيعي، فعندما يواجه الرضع صعوبات في التنفس، يستجيب القلب غالباً بزيادة معدل ضربات القلب للتعويض عن انخفاض مستويات الأكسجين في الدم، ويتراوح معدل ضربات القلب الطبيعي للمولود الجديد أو الرضيع عادةً من 120 إلى 160 نبضة في الدقيقة، ولكنه قد يتجاوز هذه الحدود في وجود عسرة تنفسية، ويعمل تسارع القلب كاستجابةٍ فسيولوجيةٍ حيوية، بهدف تعزيز توصيل الأكسجين إلى الأعضاء الحيوية.
8- الخمول (Lethargy)
يتميز بالتعب الشديد ونقص الطاقة، ويمكن أن يكون هذا علامةً خفية، ولكنها مقلقة للغاية على متلازمة العسرة التنفسية، فالجهد المتزايد المطلوب لكل نفس يمكن أن يؤدي إلى التعب، مما يجعل الرضع المصابين يبدون هادئين بشكلٍ غير عادي، أو لديهم ميل للنوم، أو غير مستجيبين للمنبهات.
9- الزرقة (Cyanosis)
يستخدم مصطلح الزرقة لوصف تغير لون الجلد والأغشية المخاطية إلى اللون الأزرق، والذي يكون ملحوظاً عادةً حول الشفاه والوجه والأطراف، وفي سياق داء الأغشية الهيالينية، تعدُّ الزرقة مؤشراً بالغ الأهمية يستوجب التدخل الفوري، فعندما يعاني الرضيع من صعوباتٍ في التنفس، ينخفض مستوى الأكسجين في الدم الشرياني، ويصبح هذا التشبُّع المنخفض بالأكسجين واضحاً من خلال الصبغة الزرقاء التي تظهر على الجلد، وتكون الزرقة ملحوظةً بشكلٍ خاص في المناطق التي تكون فيها الأوعية الدموية قريبةً من سطح الجلد.
10- الشحوب (Pallor)
قد يشير لون البشرة الشاحب، أو المائل إلى الأبيض، أو الرمادي إلى انخفاض مستويات الأكسجين في الدم، ويظهر بشكلٍ خاص في الوجه، وحول الشفاه.
11- توسع فتحتي الأنف (Nasal flaring)
يعتبر اتساع فتحتي الأنف أثناء التنفس أحد أعراض داء الأغشية الهيالينية عند الرضع، ويحدث هذا عندما يستجيب الجسم للطلب المتزايد على الهواء، محاولًا تقليل مقاومة تدفق الهواء في الممرات الأنفية، ويسمح اتساع فتحتي الأنف بدخول المزيد من الهواء، مما يسهل تبادل الأكسجين وثاني أكسيد الكربون بكفاءةٍ أكبر.
وتزداد شدة الأعراض خلال اليومين الأوليين من الحياة، وتصبح الزرقة أشد، وتكون غير مستجيبة لإعطاء الأوكسجين، والأصوات التنفسية تكون خافتةً عادةً، وتزداد شدة الزلة التنفسية، وفي حال عدم الدعم التنفسي الكافي، فإن الطفل قد يعاني من قصورٍ تنفسي، وحماض بنوعيه الاستقلابي والتنفسي، وهبوط في الضغط الشرياني، ونقص في كمية البول، وانخفاض في درجة حرارة الجسم.
وتبلغ الأعراض ذروتها في نهاية اليوم الثالث، ثم يبدأ التحسن بشكلٍ تدريجي، فبعد الأذية الأولية في بطانة الحويصلات الهوائية، يتمُّ استبدال الظهارة مرةً أخرى بالخلايا السنخية من النوع الثاني، والتي تقوم بإنتاج السورفكتانت وتحريره. ومن علامات التحسن: زيادة في إدرار البول، وانخفاض الحاجة إلى الأوكسجين.
والوفيات تكون نادرةً في اليوم الأول، وتحدث عادةً بين اليوم الثاني والسابع، وتترافق مع النزف الرئوي، أو النزف ضمن البطينات، أو قد تحدث بشكلٍ متأخر نتيجة تطور خلل التنسُّج القصبي الرئوي عند الأطفال المصابين.
المراجع البحثية
1- Yadav, S. (2023, July 25). Neonatal respiratory distress syndrome. StatPearls. Retrieved August 1, 2024
2- RxList. (2021, June 3). Medical definition of hyaline membrane disease. RxList. Retrieved August 1, 2024
3- Children’s Minnesota. (n.d.). RESPIRATORY DISTRESS SYNDROME (INFANT). Retrieved August 1, 2024
4- Stanford Medicine Children’s Health. (n.d.). Respiratory Distress Syndrome (RDS) in Premature Babies. Retrieved August 1, 2024
5- Southern Gem Hospital. (n.d.). HyalIne Membrane Disease – Risks, Symptoms, Prevention. Retrieved August 1, 2024
6- Physiopedia. (n.d.). Signs of Respiratory Distress in Children. Physiopedia. Retrieved August 1, 2024

